– цилиндрическое либо веретенообразное увеличение просвета пищевода (диффузное или местное) с нарушением эвакуации пищи в желудок. Клинически проявляется дисфагией, болями за грудиной, регургитацией пищи в ротовую полость, исхуданием, ночным кашлем. Для постановки диагноза проводят эзофагоскопию, рентгенографию пищевода, эзофагеальную манометрию; по показаниям УЗИ или МСКТ органов брюшной полости, сцинтиграфию пищевода. Лечение направлено на устранение причины заболевания, может потребоваться оперативное вмешательство (баллонная дилятация кардиального сфинктера, иссечение дивертикула пищевода, резекция пищевода при раке).
Симптомы расширения пищевода
Клиника расширения пищевода развивается постепенно. В начале симптомы имеют преходящий характер, однако с течением времени на фоне органических изменений в пищеводе интенсивность симптомов нарастает, развиваются сопутствующие заболевания и осложнения, которые при отсутствии лечения могут приводить к смерти пациента.
На начальных этапах заболевания пациента беспокоят дисфагия и боль за грудиной. При наличии кардиоспазма первые проявления могут быть внезапными: на фоне испуга или сильного эмоционального потрясения возникает ощущение комка в горле, боль в области мечевидного отростка или за грудиной. Эти симптомы вскоре проходят, однако вновь возникают через некоторое время. Постепенно эпизоды дисфагии учащаются и уже не проходят самостоятельно. Для улучшения продвижения пищи в желудок пациент может прилагать определенные усилия: сдавливать нижние отделы грудной клетки, постоянно запивать пищу водой, заглатывать воздух и так далее. Боли за грудиной также усиливаются, иррадиируют в эпигастрий, лопатки, левую руку (могут напоминать боль при стенокардии). Формируется чувство страха перед приемом пищи.
Симптоматика непроходимости на фоне расширения пищевода нарастает. Больной часто жалуется на некупируемые приступы икоты , срыгивание съеденной пищей. Эпизодически возникает обильная рвота непереваренными пищевыми массами без примеси соляной кислоты и желчи, приносящая значительное облегчение, иногда рвота даже приводит к временному исчезновению симптомов.
Из-за того, что пищевод постоянно переполнен, расширение распространяется и на его верхние отделы, из-за чего ночью, в горизонтальном положении, жидкие пищевые массы вытекают и попадают на голосовые связки и в дыхательные пути. Появляется патогномоничный для расширения пищевода симптом – ночной кашель. Развивается бронхит, а затем и аспирационная пневмония , бронхоэктатическая болезнь . Вследствие того, что пища практически не попадает в желудок, а больные часто вынуждены вызывать у себя рвоту для облегчения состояния, развивается истощение, которое в сочетании с сопутствующими тяжелыми заболеваниями может даже приводить к смерти пациента.
Расширение пищевода следует дифференцировать с гастроэзофагеальным рефлюксом , опухолью средостения , бронхоэктатической болезнью, туберкулезом , ишемической болезнью сердца , неврогенной дисфагией, поражением пищевода при амилоидозе и склеродермии .
Диагностика
При появлении первых симптомов расширения пищевода следует обратиться к гастроэнтерологу. При осмотре и обследовании пациента выявляется расширение границ притупления над средостением, иногда пальпируется мягкоэластичное выпячивание на шее слева, содержащее пищевые массы и жидкость.
Наиболее информативными для диагностики расширения пищевода являются осмотр врача-эндоскописта с проведением эзофагоскопии и рентгенография пищевода . Эзофагоскопия возможна только после эвакуации жидких масс из его просвета – визуализируются явления эзофагита, изъязвления. С помощью этого исследования можно выявить причину расширения пищевода (ахалазия кардии, опухоль, рубцы и спаечные перетяжки, дивертикулы).
При рентгенографии с контрастированием просвет пищевода расширен, заполнен пищевыми массами. Контрастное вещество оседает длительно, в виде хлопьев снега. Эвакуация контраста из пищевода значительно замедлена (более нескольких часов). Эзофагеальная манометрия позволяет вывить нарушения моторики пищевода. Для дифференциальной диагностики проводится УЗИ и МСКТ органов брюшной полости , сцинтиграфия пищевода .
Лечение расширения пищевода
Основным направлением лечения при расширении пищевода является устранение причины этого состояния. Если расширение пищевода сформировалось на фоне ахалазии кардии, пациенту следует объяснить важность соблюдения режима дня и питания. Большое значение для восстановления нормальной вегетативной регуляции, устранения френоспазма имеет психологическое состояние больного, поэтому в задачу лечащего врача входит успокоить пациента и внушить ему веру в благополучный исход заболевания.
Назначается специальная диета и противовоспалительное лечение. Пища должна быть щадящей химически, механически и термически. Для исключения застоя перед сном следует освобождать пищевод от содержимого. Рекомендуется питье щелочных вод, отваров трав с целью промывания пищевода. Из медикаментозных средств проводят вагосимпатические блокады, назначают витамины группы В, спазмолитики.
При неэффективности консервативной терапии проводится балонная дилатация кардиального сфинктера, бужирование пищевода для восстановления его проходимости. Баллонная дилатация противопоказана на фоне эзофагита, трещин и язв в области стеноза, так как может приводить к разрыву пищевода . При значительных органических изменениях кардиального сфинктера может потребоваться операция кардиомиотомии . Ослабленным больным и при наличии противопоказаний к оперативному восстановлению проходимости пищевода может проводиться гастростомия до стабилизации состояния. При наличии дивертикулов осуществляется их иссечение . Если у пациента диагностирован рак пищевода на ранних стадиях, осуществляется резекция пищевода с последующей пластикой .
Прогноз
Прогноз при расширении пищевода благоприятный, однако эффективность лечения тем выше, чем раньше оно начато (на ранних стадиях заболевания эффективность оперативного вмешательства более 90%). Специфическая профилактика расширения пищевода не разработана. Следует своевременно выявлять и лечить заболевания, которые могут привести к этому состоянию.
На сегодняшний день эндоскопическая баллонная дилатация кардиального сфинктера является современным эффективным и очень популярным методом лечения ахалазии кардии. Её суть заключается в насильственном растяжении суженного отрезка пищеводной трубки при помощи специального приспособления.
Кардиодилатацию проводят в любой стадии данного заболевания. Противопоказаниями к её назначению служит наличие портальной гипертензии с варикозно расширенными венами пищевода, выраженная степень эзофагита, заболевания крови, сопровождающиеся нарушением свёртывающей системы, и ряд декомпенсированных состояний. Баллонный дилататор вводят в зону сужения одним из трёх способов:
- по инструментальному каналу эндоскопа,
- параллельно с фиброскопом,
- по направляющей струне.
В первом случае эндоскоп продвигают до верхнего края сужения. Затем по его инструментальному каналу вводят баллонный дилататор. Его устанавливают под визуальным контролем таким образом, чтоб верхний край баллончика находился немного выше, чем верхняя граница ахалазированного участка, и вводят в систему жидкость или накачивают её воздухом. По окончании процесса дилатации баллон приводят в исходное состояние, извлекают наружу тем же способом и производят эндоскопический осмотр зоны вмешательства.
При втором варианте вначале в пищевод вслепую неглубоко вводят в свёрнутом виде баллонный дилататор, а потом параллельно с ним продвигают фиброскоп. Под эндоскопическим контролем устанавливают баллон на уровне сужения и приступают к дилатации. В конце баллон сдувают, подтягивают его наружу и выполняют ревизионный осмотр области вмешательства.
При третьем способе на заранее установленную струну нанизывают баллонный дилататор и по струне продвигают его в ахалазированную зону. При этом нужную глубину введения баллонного дилататора определяют по меткам, имеющимся на катетере. Многие специалисты считают данный способ баллонной дилатации наиболее оптимальным ввиду того, что он даёт возможность использовать баллонные дилататоры разного диаметра.
Кардиодилататор состоит из резиновой трубки-зонда, на конце которой укреплён баллон. Давление в баллоне создают грушей под контролем манометра или с помощью введения жидкости через шприц (в зависимости от типа дилататора). Что касается пневмоконструкций, в самом начале лечения, как правило, применяют расширители меньшего размера, создавая давление в них 180-200 мм рт. ст., впоследствии используют баллоны, имеющие больший диаметр, постепенно нагнетая давление в них до 300-320 мм рт. ст.
Во время процедуры Ппациенты могут испытывать умеренные боли в загрудинной или в подложечной области. После сеанса им назначают постельный режим и голод на два-три часа до исчезновения болевых ощущений.
В основе баллонной вальвулопластики лежат методы катетеризации полостей сердца, но она отличается от последней большей степенью травматизации сердечно-сосудистой системы и сложностью выполнения. Диагностическое исследование и операция проводились нами одномоментно, что позволило сократить лучевую нагрузку на пациента и время пребывания в стационаре.
Для выполнения баллонной дилатации у больных с клапанным и подклапанным стенозом аорты, помимо общепринятых для внутрисердечного исследования инструментов, необходимы проводники длиной 260-300 см, жесткие проводники для фиксации баллонного катетера в момент дилатации, различные моделированные катетеры для катетеризации левого желудочка, дилатационные катетеры с баллонами различного диаметра, шприцы с манометром.
В качестве операционного доступа у детей старше 1 года были выбраны бедренные артерии, диаметр которых по сравнению с другими сосудами, используемыми для катетеризации, позволяет снизить риск возможных осложнений, связанных с проведением баллонного катетера. Однако использование этого доступа у детей первого года жизни затруднительно из-за малого диаметра бедренных артерий. Поэтому у больных первого года жизни нами впервые в мире был разработан и применен оригинальный доступ через правую подлопаточную артерию.
Подлопаточная артерия
Для катетеризации левых отделов сердца обнажали правую подмышечную артерию и отходящую от нее подлопаточную артерию. Поcле выделения правой подмышечной и правой подлопаточной артерий на держалках фиксировали проксимальный (по отношению к подлопаточной артерии) и дистальный конец правой подмышечной артерии. Подлопаточную артерию выделяли на расстоянии 1,0-1,5 см от ее устья.Дистальный конец последней перевязывался, просвет артерии вскрывался и производилась катетеризация левого желудочка, левая вентрикулография и аортография катетерами 4 и 5F. После подтверждения диагноза по проводнику 0,020 проводился баллонный катетер в левый желудочек и выполнялась баллонная вальвулопластика. Ее проводили баллонными катетерами 5F фирмы "Schneider" (Швейцария), "Cordis", "GSCI" (США), BALT (Франция). Диаметр баллонов колебался от 4 до 10 мм.
Вальвулопластику выполняли 3-4 раза с интервалом 3-4 мин. Время раздувания баллона составляло 5-10 сек. После пластики извлекали баллон и проводник из просвета подлопаточной артерии и проксимальный конец ее перевязывали. Таким образом, диаметр просвета подмышечной артерии оставался прежним. Если диаметр подлопаточной артерии оказывался недостаточным для проведения катетера, в качестве доступа использовалась подмышечная или бедренная артерия.
У детей старше 1 года производили пункцию бедренной артерии по Селдингеру. Далее через нее проводили катетер 5-6F типа "поросячий хвостик". В последнее время мы стали применять интродъюссеры 6-7F, что позволило значительно упростить процедуру смены катетера в артерии, а также снизить вероятность развития тромбозов, возникающих вследствие повреждения интимы бедренной артерии. После установки катетера в восходящем отделе аорты в целях профилактики тромбоза бедренной артерии больному вводился гепарин из расчета 100 ед. на 1 кг веса тела.
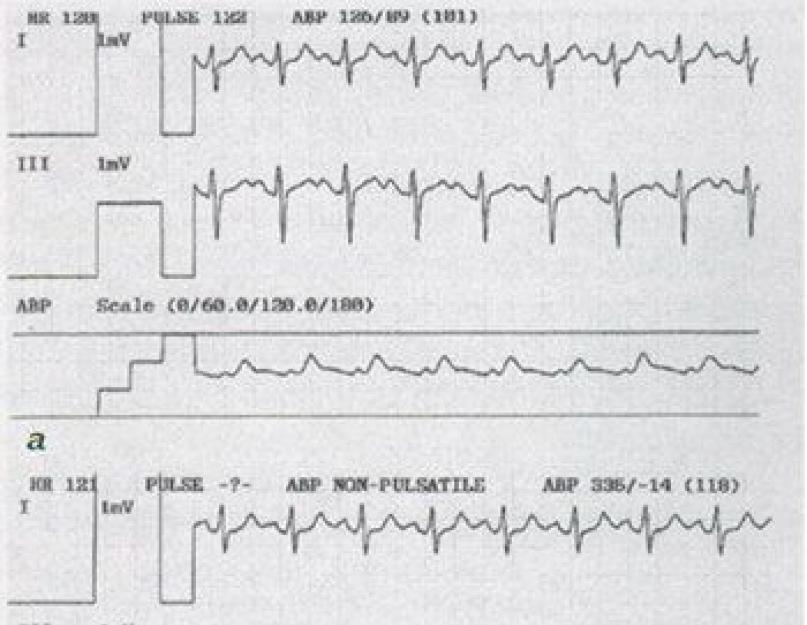
Затем, после записи кривой давления в аорте выполнялась аортография из ее восходящего отдела. Далее проводилась смена катетера для катетеризации левого желудочка. После его катетеризации записывалась кривая давления в левом желудочке. Затем по проводнику длиной 260-300 см в полость левого желудочка проводили катетер типа "поросячий хвостик" и выполняли вентрикулографию. Вслед за этим рассчитывался истинный диаметр фиброзного кольца клапана аорты.

А - до ТЛБВП давление в аорте 126/89 мм рт. ст.; б - до ТЛБВП давление в левом желудочке 335/0-14 мм рт.ст., пиковый градиент систолического давления между ЛЖ и Ао 209 мм рт. ст.; в - после ТЛБВП градиент систолического давления между ЛЖ и Ао 24 мм рт.ст.
В течение всех вышеперечисленных процедур особое внимание уделялось контролю за ритмом сердечных сокращений. При появлении экстрасистол процедуры прекращались и катетер или проводник устанавливались в полости левого желудочка в положении, не вызывающем нарушений ритма. После удаления катетера по оставленному проводнику в левый желудочек вводили баллонный катетер и устанавливали его так, чтобы клапан аорты располагался между рентгеноконтрастными метками баллона.
Следует помнить, что в момент баллонной вальвулопластики нарушается кровоток через аортальный клапан, повышается внутрижелудочковое давление, нарушается кровоснабжение миокарда. Перерастяжение ЛЖ во время дилатации также является отрицательным моментом при выполнении пластики. В качестве метода защиты мы применяли короткий период раздувания баллона (не более 10 сек).
Методика вальвулопластики
Методика вальвулопластики, применяемая нами, сходна с методиками, используемыми другими авторами.Диаметр выбранного баллона был на 1-2 мм меньше диаметра клапанного кольца аорты, что совпадало с рекомендациями многих исследователей. При подклапанном стенозе аорты использовался баллон, равный диаметру клапанного кольца. Предпочтение отдавалось баллонам длиной от 3 до 5 см. Использование более коротких баллонов затрудняет фиксацию баллона в клапанном кольце, а баллоны большей длины вызывают нарушения ритма из-за травматизации миокарда.
Для контроля за положением баллона и за ходом дилатации клапана использовали рентгеноскопию в прямой и боковой проекциях, дающей более точное представление о локализации баллона.

А - стрелкой указана перетяжка в проекции стенозированного аортального клапана; б - перетяжка отсутствует
Далее осуществляли раздувание баллона, нагнетая в него смесь контрастного вещества и физиологического раствора в соотношении 1:6 до того момента, когда на баллоне образовывалась перетяжка. Мы использовали разбавленное контрастное вещество, так как такая смесь легко и быстро эвакуируется из баллона. Появление перетяжки было обусловлено большим сопротивлением суженного клапанного кольца при повышении давления внутри баллона.
В то же время перетяжка давала возможность убедиться в правильности положения баллона. В случае неправильного расположения производили эвакуацию контрастного вещества из баллона и изменяли его положение. Убедившись в правильной его локализации, выполняли максимальное раздувание баллона под постоянным визуальным контролем. Перетяжка, возникшая на баллоне, расправлялась, что свидетельствовало о расширении суженного участка.
Возникновение в момент дилатации ишемии вследствие закрытия устьев коронарных артерий также служит косвенным признаком эффективности дилатации. Для контроля за давлением в баллоне использовали манометр. Давление в баллоне доводили до 5-10 атмосфер, в зависимости от степени ригидности створок аортального клапана и технической характеристики баллонного катетера.
У пациентов с ригидными створками аортального клапана при раздувании баллона может происходить выбрасывание его из полости левого желудочка. Для предотвращения этого целесообразно применение жестких проводников диаметром 0,035 мм фирмы "Schneider" (Швейцария), "COOK" (Дания) и "Meditech" (США). Такой проводник вводится в баллонный катетер после установки его в проекции клапанного кольца.
Баллонный катетер после дилатации удаляли вращательными движениями, предварительно оставив в левом желудочке проводник. Далее по проводнику проводили катетер типа "поросячий хвостик", регистрировали давление в левом желудочке, постепенно извлекая катетер, производи -ли запись градиента систолического давления на клапане аорты. Затем с помощью того же катетера выполняли аортографию из восходящей аорты с целью определения степени аортальной недостаточности.

У больных с подклапанным стенозом аорты методика проведения данной процедуры в целом не отличалась от методики дилатации клапанного стеноза аорты. К особенностям данного вмешательства следует отнести несколько больший диаметр баллонного катетера (он может быть равен диаметру клапанного кольца). Кроме того, ригидность подклапанной мембраны требует, как правило, применения жесткого проводника и применения баллонов высокого давления (до 17 атм.).

А - до баллонной дилатации, под фиброзным кольцом аортального клапана (верхняя стрелка) видна мембрана (нижняя стрелка); б - после баллонной дилатации, подклапанная мембрана отсутствует (стрелка)
Б.Г. Алекян, Е.Ю. Данилов